|
记者/纪佳文 实习记者/苏子涵 吴琳 编辑/计巍 
近100天的奔走后,陈竹终于让患法布雷病的母亲用上了特效药 2022年8月,与县医院、县医保局进行了近100天的拉扯后,陈竹的母亲终于用上了3针治疗法布雷病的药物“瑞普佳”。回顾为了让母亲用上这款罕见病药物而奔走的经历,21岁的陈竹感慨,“结局是美好的,但过程太艰难了。” 陈竹和母亲、弟弟都是法布雷病患者。2021年末,法布雷病特效药“瑞普佳”通过医保谈判进入国家医保药品目录,单针价格由1.2万元降至3100元。按照母亲两周注射一次,每次3针的药量算,她每年的用药费用由谈判前的100万元降至25万元左右。陈竹算了算,如果在当地医院用药,经过医保报销,母亲每年自付费用在5万元左右,这让他们看到了用药的希望。 但这并不意味着母亲能顺利在当地医院用上药。对于医院而言,即使瑞普佳在谈判降价后进入医保药品目录,但它的价格依旧高于常规药,这成了医院引进这款药的主要阻力:高额的罕见病药品价格会影响医院的药占比等考核,还可能使医院的年度医保额度超标——科室、医生担心自己会为此“倒贴钱”。 在陈竹加入的500多人的法布雷病友会里,目前,至少有300人,仍因为各种原因没能用上这款已经进入医保的特效药。 “无药可用”的患者 2021年末,陈竹看到病友群里的消息——“瑞普佳”通过了国家医保谈判。 通过国家医保局与相关药企谈判,一部分临床必需、疗效确切,但价格较高的专利药及独家药品,在降价后会被纳入国家医保乙类药品范围,这些药品也被称为“国谈药”。“既然进了医保目录,那我们肯定能用得起了”,陈竹想。 他没有预料到的是,瑞普佳成了国谈药后,他和病友们依然面临着用药难、无法控制病情的困境。 法布雷病是一种罕见的遗传性疾病,患者体内缺少一种酶(α-半乳糖苷酶A),使一些代谢物无法被裂解,在血管和各器官广泛蓄积,造成四肢剧烈疼痛,并对肾、心脏等器官产生损害,如果得不到有效治疗,将危及生命。 2015年,15岁的陈竹通过基因检测确诊法布雷病。确诊前,陈竹先后被诊断为生长性疼痛、关节炎、神经炎,治疗后病情始终没有好转。多名患者向深一度记者表示,确诊法布雷病以前,他们都曾被诊断为其他常规疾病。四川省金堂县第一人民医院肾内科医生邓曦说,法布雷病在早期没有特异性,而作为确诊“金标准”的基因检测费用较高,导致一些患者及潜在的患病亲属没有及早确诊并得到治疗。 普通人患法布雷病的概率约为十万分之一,陈竹自嘲,“这比中彩票还难。”发病时,他的四肢末端会出现灼烧感,“就像有打火机对着烤,疼得厉害的时候,想拿刀把胳膊腿都砍掉”。 医生告诉他,法布雷病患者需要终身服药。但特效药价格昂贵,治疗法布雷病的两款药物——法布赞(阿加糖酶-β)和瑞普佳(阿加糖酶-α)于2001年在欧洲上市,年治疗费用约30万美元。更大的难题是,当时这两款药尚未进入中国市场。 法布雷病常在家庭内部成员中“扎堆”出现,陈竹确诊后,一直靠奥卡西平(一款针对癫痫病的药物)缓解疼痛。后来,他的母亲和弟弟也相继确诊。 陈竹开始在网上留意关于法布雷病相关的信息。他加入了一个法布雷病友会群,找到了一群“和自己一样的人”。他了解到,在没有特效药的情况下,大部分患者只能自行购买一些药物缓解疼痛,或是针对并发症进行治疗。 法布雷病友会的组织者刘军在上海瑞金医院确诊时,也是2015年。当时,国内对法布雷病有研究的医院只有几家。刘军只能尽量通过一些药物来控制脑梗、高血压、心肌缺血等并发症,确诊后的七年里,他一天要吃六种药。 为了用上特效药,刘军和病友们做过不少努力:联系专家和媒体记者,尝试着给国家医保局、国家药监总局写信沟通,希望能将两款药品引入国内。 2019年末,法布赞进入中国市场,2020年8月,瑞普佳也在中国获批上市。陈竹当时算了笔账,两款药物每年的费用都超过100万元,如果家里三个患者同时用药,一年要支出400多万。这对他的家庭而言,是一笔天文数字。 陈竹了解到,这两款药品在国内上市后,山东、浙江等省份通过建立专项基金等方式,将法布雷病纳入了当地的医疗保障范围。当时,陈竹所在的河北省没有这样的政策,他决定到省医保局沟通情况,希望河北省能将法布赞或瑞普佳纳入当地医保的“大病保险待遇”支付范围。身边有人觉得他太过天真,但他还是打算试一试,“不试的话,用不上药,只能等死。” 当时正在读大一的陈竹,有空就到省医保局,反映法布雷病患者用不起“天价药”的无奈。起初,工作人员看他年龄小,没太在意,他就一趟一趟地跑,给对方科普法布雷病和其他省份的医疗保障政策。另一边,病友会里的其他患者也向各自省份的医保局反映这一问题,希望能一起推动药品进入国家医保药品目录。 2021年末,瑞普佳进入国家医保药品目录。消息传到群里,陈竹还有些不敢相信,“这中间的艰难过程,只有我们患者知道。” 医保问题解决了,新的问题又摆在他们面前:作为一款高价罕见病用药,并不是所有医院都会引进瑞普佳。 母亲的病情比陈竹和弟弟严重,经常出现头痛、手麻等症状,陈竹打算先让母亲在当地医院用上药。但县医院没有瑞普佳,医生们甚至没有听说过法布雷病。要用药,只能到省里去。 这意味着他们每半个月就要去省里住一次院,陈竹不想让母亲经受这样的折腾。除此之外,费用是更为实际的问题。石家庄市居民医保待遇表显示,居民在县区二级医疗机构住院医保起付线是400元,支付比例为80%,省属三级医疗机构医保起付线为1500元,支付比例为60%。母亲每次用药剂量是三针,费用为9300元,按照上述报销规则,在县医院用药每年的自付费用要比省医院少3万多元。对于很多患者家庭来说,这并不是一个小数目。 
陈竹带着文件去县医保局沟通 100天的“拉锯战” 今年6月初,陈竹到县医院肾内科,和医生说了母亲的病情以及自己家里的情况。陈竹说,当时科室主任表示可以收治,只是需要向院里申请药品临时采购,让他回去等通知。 十几天后,他到医院自助查询机上查询,结果仍是“暂无该药品”。科室主任“为难”地告诉他,瑞普佳的价格太高,会影响到科室的“药占比”(注:即药品占医疗总费用的比例)和次均费用(注:指某医疗机构一段时间内所有病人在该院发生费用的平均数)考核,加上医院年度医保基金有限额,进药申请没有被通过。 “国谈药进院难”不是一个新问题,这当中无法绕开的一个大背景是医保支付方式改革——从以前的按项目付费到DRG或DIP付费。DRG和DIP是通过把疾病分类“打包”,医保部门按既定的付费标准将资金支付给医院,即医院每年收到的医保资金是有限额的,实际医疗费用如果超出医保资金,医院则可能面临“亏损”。在药品零加成的政策下,瑞普佳这类的高价药会给医院带来控费压力。 为了不“赔本儿”,医院内部一般会有药占比、材占比(耗材所占总费用的比例)等指标的考核。在有些医院,控费的压力最后会落到医生头上。上海某医院的一名医生告诉深一度记者,在大部分医疗机构,“药占比”和“次均费用”等考核指标直接与医生的绩效挂钩。如果月度、年度考核超标,很有可能会从医生的绩效里扣除,“所以我们平时开药的时候,不仅要考虑对症,还要考虑价格。” 为了打通国谈药与患者之间的“最后一公里”,2018年以来,国家医保局和卫健委先后印发多项文件,要求各省在国家谈判药品目录公布后的3至6个月内完成落地工作。2021年4月,国家医保局、国家卫健委发布关于建立完善国家医保谈判药品“双通道”管理机制的指导意见。“双通道”是指通过定点医疗机构和定点零售药店两个渠道,满足谈判药品供应保障、临床使用等方面的需求。意见还提到,对使用周期较长、疗程费用较高的谈判药品,可探索建立单独的药品保障机制。 陈竹将相关政策研究了一遍,向县医院领导表达了母亲急需用药的需求,得到的答复是,法布雷病是罕见病,县医院没有诊疗能力。他向医院解释,法布雷患者的治疗只需要在医院输液,且瑞普佳在国外已经使用过20年,作为一款“老药”,安全性有保障。 邓曦认为,基层医生诊治时的顾虑,是导致罕见病患者用药难的原因之一,“其实对于疑难病例,可以通过线上会议交流学习,远程会诊明确诊治方案等方式打消基层医院对于罕见病诊治的顾虑担忧。” 县医院说不通,陈竹决定去找县医保局沟通。 听了陈竹的遭遇,县医保局的工作人员给医院打去电话协调,让医院领导层和陈竹开会沟通。领导们不了解法布雷病,陈竹在会上给他们做科普,又解释了希望在县医院用药的理由。院方再次提出担忧,一是医院年度医保基金总额有限,一旦用了高价药,可能会导致年度费用超出限额;二是,药品价格会影响科室和医院的药占比等考核指标。 陈竹理解院方的顾虑,他拿出打印好的省、市医保局发布的关于国谈药“双通道”管理等事宜的通知,给院领导解释。按照省里和市里的文件,对于暂时无法纳入本医疗机构供应目录,但临床确有需求的谈判药品,可纳入临时采购范围,建立绿色通道。文件还提到,医疗机构配备和使用谈判药品,不纳入医疗机构“药占比”、“次均费用”等影响其落地的考核指标范围。 沟通比想象中顺利,会上,院方告诉陈竹,医院会着手进行药品临时采购。陈竹以为,他和县医院之间的“拉锯战”终于要落下帷幕了。 7月中旬,他接到医院的电话,但等来的却并不是他期待的好消息。陈竹说,这次院方的答复仍是,医院从来没有接诊过法布雷病人,不敢随意用药,建议他到省里的医院治疗。同时,考核指标再一次被搬了出来。 “怎么沟通了这么久,又回到最初的问题了?”陈竹说。 他又找到县医保局帮忙协调,医保局的工作人员告诉医院,有政策和文件支撑,让院方不要担心考核的问题。回到医院,工作人员说,临时采购需要等领导签字审批。 像是一场对弈,每次院方提出新问题,陈竹就要继续研究政策和沟通。他开始了在县医院和县医保局之间的来回奔走。去的次数多了,他和县医保局的工作人员成了“老熟人”,有时,他在医保局的办公室一待就是一上午,和工作人员沟通“双通道”和国谈药落地的相关政策。但县医保局不是县医院的主管单位,没有权力要求医院必须接诊,工作人员告诉陈竹,他们只能尽力帮他沟通。 这期间,县医院曾提出让陈竹的母亲通过“双通道”政策,用“外购药”的方式在别的医疗机构或者药店买药,再回到县医院用药。但问题是,如果在省里拿药,母亲还是无法享受县里更优惠的报销政策。 一家三个病人,陈竹必须找到最经济的用药方式。 看得见的政策,用不到的药 病友的顾虑是相似的,几位法布雷病患者反映,他们通过“双通道”在院外购药的过程中,会遇到距离远、手续繁琐、报销比例低等问题。 今年1月,李枞确诊法布雷病。为了用上瑞普佳,他去问过合肥市的几家大医院,但没有一家医院引进这个药。李枞说,他向合肥市卫健委反映用不上药的情况,得到的答复是“合肥没有诊疗该疾病的医院”。 两个月后,李枞在合肥一家三甲医院通过“双通道”,用“外购药”的方式用上了药。走“双通道”外购药要经过几道“关卡”:第一天先去门诊找医生开处方,再去药剂科开证明,证明医院没有瑞普佳,第二天到医院医保办盖章,再去定点药店买药,最后回到医院治疗。 根据合肥市医保局、卫健委发布的落实国谈药“双通道”的相关文件,参保人员在定点药店购买谈判药品,需要进行备案。参保人员将《备案表》和外购处方报送医疗机构医保办。医疗机构医保办盖章确认,并通过医保信息系统向参保地医保经办机构备案。这种情况下,外购药品的费用可单列预算,不纳入定点医疗机构医保基金预算总额,报销比例参照相应级别医疗机构住院政策。 但6月份,肾内科的医生告诉李枞,瑞普佳作为高价药会影响科室的DRG考核,科室每个月会被扣1万多元,并称法布雷病应该是神经内科收治。李枞说,神经内科的医生称,他们科室因为给其他病人用药,DRG已经超标,科室也被扣了钱。 最后几次去用药时,肾内科的主任虽然表达了自己的难处,但还是帮他开了药。当他询问接下来还能不能正常用药时,没有得到确定的答复。 李枞多次向合肥市医保局反映科室因DRG被扣费的事,得到的答复都是,法布雷病已经不计入DRG考核。而医生给李枞看的一份表格显示,过去的几个月,肾内科确实因为给他治疗被扣了费。 邓曦告诉深一度记者,参加一些线上会议时,她听其他地方的医生说起过高价药进院难的问题,除了部分基层医院对罕见病的认知不足外,另一方面,虽然政策有规定,国谈药不纳入药占比、DRG的考核,但在实际操作中,往往不好落实。此外,很多地区医保没有将法布雷病纳入门诊报销范畴,导致原本只需要输液的患者,每次用药都要办理住院,既浪费了住院资源,又增加了患者用药的成本。 今年5月,邓曦接诊了一对患法布雷病的父女。给他们用药前,她考虑了很多:她所在的县医院没有瑞普佳,让他们去省里用药显然不是最经济的方法。这对父女家里情况困难,想用药,但又担心费用问题。 邓曦了解到,国家医保局和卫健委在相关意见中提到,对使用周期较长、疗程费用较高的谈判药品,可探索建立单独的药品保障机制。施行单独支付政策的药品,可以不纳入定点医疗机构医保总额控制范围。四川省有关于建立单独的药品保障机制的政策,针对国谈药中的包括瑞普佳在内的124个药品施行“单行支付”,患者在定点治疗机构和定点药店买药,医保支付部分由省医保事务中心与供药机构结算。 与医院行政部门沟通后,邓曦让这对父女通过“双通道”机制在院外买药,每隔两周到县医院用药。邓曦说,外购的药品会直接被邮寄到患者家里,且用药费用不会计入县医院的药占比和DRG等考核,由医保统筹资金按75%的比例支付。经过医保、当地惠民保、低保等组合报销,父女俩的药费基本可以做到零自付。另外,患者带上医生的处方、药品合格证、发票等材料,可以直接在县医院的急诊科输液用药,不占用住院部的医疗资源,每次只需付100元左右的输液费和盐水费,同时更好的保护病人的隐私。“很多医院已经在探索‘日间病房’的模式,让患者能更方便、经济地用药。” 邓曦坦言,这都是基于地方政策灵活的情况下,患者才能顺利用药。 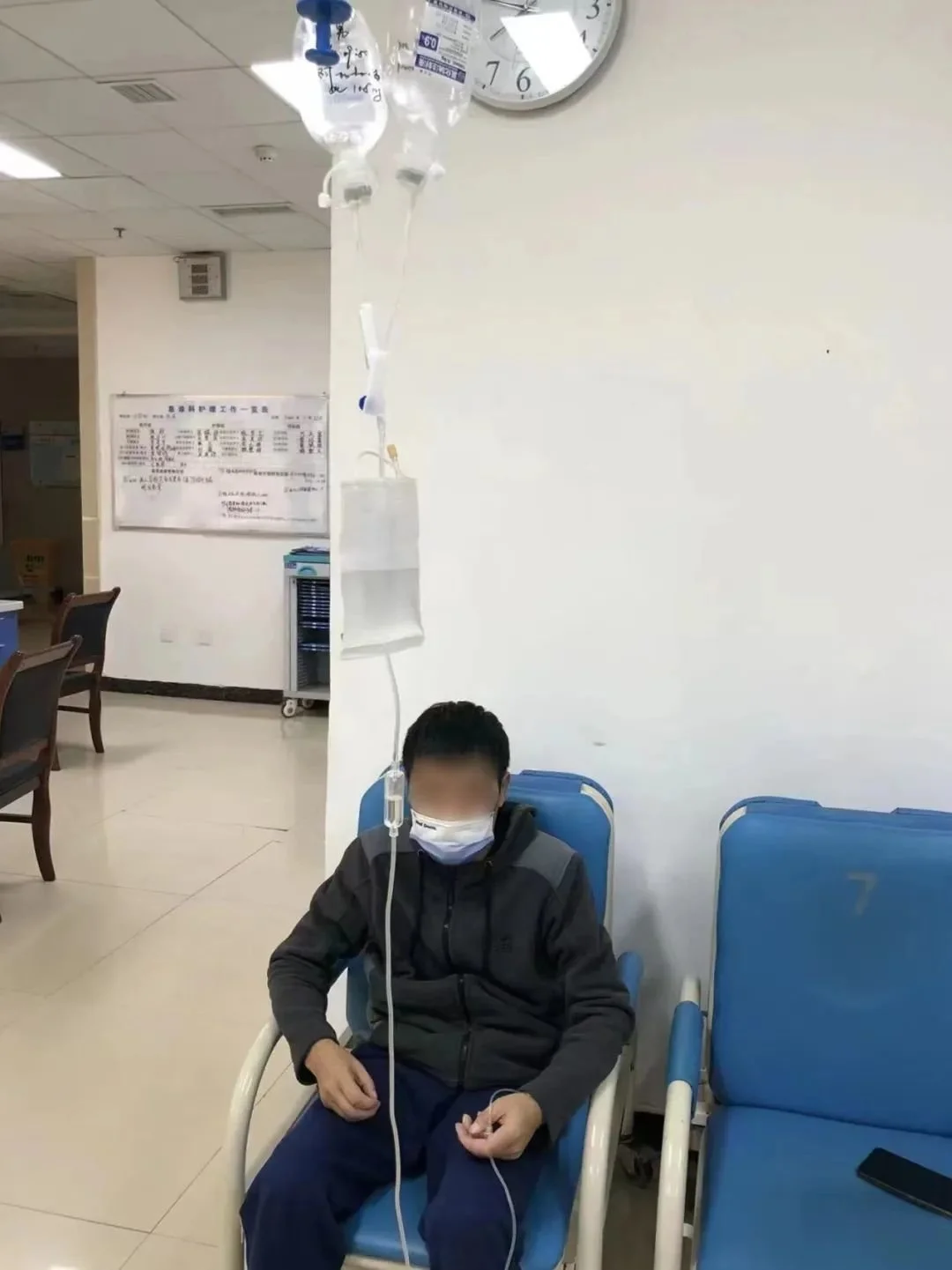
一位法布雷病患者在四川省金堂县第一人民医院急诊处用药 为了能“最经济”地用上药,一部分患者选择了“死磕”。今年3月,安徽省向宿州市下达了国谈药落地的文件,刘军隔几天就跑一趟市立医院,希望能推动瑞普佳进院。 药剂科建议他通过“外购药”的方式,在医院用药,刘军解释了其中的缘由:在院外拿药用不了惠民保,每年的花费要多几万元。得到否定的答复后,他又跑了几趟医保局。 4月底,医院通过临时采购给刘军用上了药。刘军的例子给了陈竹鼓励,今年放暑假回家后,陈竹开始了那场和县医院、县医保局的“拉锯战”。 整个暑假,陈竹跑了不下20趟医院和医保局。法布雷病患者排汗困难,高温天气和运动会让他的体温快速升高,病症加重。“拉锯”的过程中,陈竹想过放弃,“大不了我们不用这药,也就没有这些烦恼了。”但更现实的是,如果一直用不上特效药,患者的器官会慢慢出现病变和衰竭,他没有别的选择。 为了能在县医院用上药,陈竹决定,去省卫健委沟通。 8月5日,陈竹带着打印出来的资料,来到河北省卫健委。工作人员告诉他,省医保局联合省卫健委下发了关于国谈药落地的文件,地方不执行属于违法行为,建议他去石家庄市医保局反映。陈竹打了辆出租车,路上,司机告诉他,可以去人民政府表达诉求。 走出市政府大楼,陈竹接到了县医保局的电话,对方说,会给他开辟绿色通道,“特事特办”,让陈竹回家等消息。 “最后一公里” 8月下旬,好消息传来时,陈竹正在上网课。县医院告诉他,药品临时采购申请通过了。挂掉电话,陈竹发了会儿呆,“好像脑子里一直紧绷着的东西,突然松下来了,有点懵。” 8月29日,母亲住进县医院准备用药。医保局给他们开通绿色通道后,母亲用药的费用不会被计入县医院的医保基金总额,也不会算进科室的药占比考核。陈竹记得,给母亲用药时,肾内科的医生们感叹,“没想到陈竹真能把这个问题解决了,还挺佩服这孩子的。” 也有病友在“死磕”的路上放弃。一位法布雷病患者为了能在日照市的一家县医院用上药,跑过好几趟医保局,但被工作人员告知,县医院可以进药,但用药费用不能报销,理由是,可以报销的定点医院须是三甲医院,但这家县医院不是三甲医院。 从家到市医院有两个小时路程,这位患者每周要在县医院做三次透析,每隔半个月又要去市医院用药。群里像他一样为了用药来回奔波的病友有不少。 “乍一看是制度的问题,其实说到底是钱的问题。”中国人民解放军联勤保障部队第920医院血液内科主任王三斌说,国谈药进院难,表面上是因为政策执行时有脱节,不同部门之间各说各话,但归根到底,是因为各地医疗资金有限。 目前,医保基金基本实现了地市级的统筹,有些省份逐步向省级统筹过度,但县级统筹的情况依然存在。王三斌认为,“双通道”的落实,还要靠医疗资金的保障,“理论上我们是希望每个患者都得到最好的救治,但各地财政用于医疗方面的支出不可能是无限的。虽然政策规定,‘双通道’机制下产生的药费可以不占用医院医保基金总额,但说白了单独支付还是要由地方医保基金报销,如果地方医疗资金不够充裕,怎么报呢?” 对于罕见病药物治疗的支付方式,医保政策研究专家仲崇明认为,虽然国家逐步将罕见病的药物纳入医保药品目录,但目前医保基金的管理还不够精细化,有些省份已经建立了罕见病的专项支付体系,这是很好的尝试。另外,仅靠医保报销来减轻罕见病患者的负担是不现实的,各地可以通过医保、惠民保、医疗救助等组合支付的方式,建立多方共付的保障机制,来减轻罕见病患者用药的负担。 但在一些地区,法布雷病尚未被纳入当地的惠民保赔付范围,部分因病致贫的患者在申请低保时,也会遇到阻碍。 陈竹说,目前法布雷病友会的500多名成员中,只有200多人用上了药,这其中还包括通过药企临床试验用药的病友。 今年40岁的马杰,与法布雷病的斗争已经超过15年。2020年7月,马杰在安徽医科大学第二附属医院注射了4毫克剂量的法布赞,法布赞并不在国家医保目录中,马杰最后自付了3.2万元。按照这个标准,一年要花80多万元的药费,他只好停止用药。 瑞普佳进入国家医保药品目录后,马杰向合肥市一家三甲医院表达了用药的意愿。 一开始,对方称以前没有法布雷病的用药经验,市医保局介入后,院方又称高价药费会被算进该医生所在科室的DRG考核中,影响医生的绩效。马杰向医保局反映了情况,工作人员称,医院不能因为DRG的问题拒绝患者用药。经过一番协调,医保局帮他联系了另一家医院。 9月下旬,马杰在医保局介绍的那家医院住院期间,DRG问题再次被医生提出来,“他跟我明确说,就算给我用药,也只能用一两次。” 他再次找到医保局,工作人员告诉他,法布雷病不再被计入DRG考核,以后可以放心用药了。10月17日,他带着这个消息到医院门诊,医生称,他们正在尝试将瑞普佳引进医院,进药申请已经上报给院方,只要等领导批准就可以了。 现在,马杰每天都等待着医院进药成功的消息,希望自己早点用上药。 相比之下,陈竹的母亲是幸运的,但陈竹觉得,他的经历不能算作正面案例,“不要都像我一样,坚持三个多月,最后还是通过信访的方式才解决。” 母亲的事情解决后,看到有用不上药的病友在群里求助,陈竹会帮他们想办法,他希望,病友用药不要再和自己一样“坎坷”。 (为保护采访对象隐私,陈竹、刘军、马杰、李枞为化名)
|