|
近日,一则关于“进口药从院内消失”的文章在社交媒体上疯传,引起各方讨论。 文章的主题是“疗效好的进口药在医院遍寻不到,替代的仿制药疗效有限”。 虽然文章描述的关于阿奇霉素的使用在临床领域有一些争论,文中描述的支原体肺炎的用药,一些临床医生表示,不管是国产还是进口的阿奇霉素对支原体肺炎都耐药,和是否进口关系不那么大。 多位业内人士也表示,阿奇霉素本身是耐药性较强的抗生素。但文章背后折射出的问题是,自2017年左右国家集采实行后,医生和患者在院内的用药习惯、用药持续性和依从性都出现了一些挑战。“给院内换药造成了一定困难。”一位业内人士表示。而医保、医院和患者,多方诉求的不统一,也为政策调整带来了难度。 在集采大背景下,2018年实行“4+7”带量采购试点以来,国采一直保持“一年两采”的频率,上下年各一批,目前第十批集采已经箭在弦上,共计节省了5000多亿的医保资金。节省资金的背后,是中国广大低收入群体在高血压、慢病领域能够吃到便宜的国产仿制药——这是带量采购最重要、且值得坚持下去的意义。 而节省下来的医保基金,一部分依旧转向了“进口药”。IQVIA的统计显示,国产创新药的销售额从2020年的21亿元增长到2022年的35亿元,而进口创新药从23亿元增长到44亿元。而整个仿制药的销售额在持续缩小。“不是所有的进口药都消失了,而是进口药的结构有所变化。”一位医保人士表示。 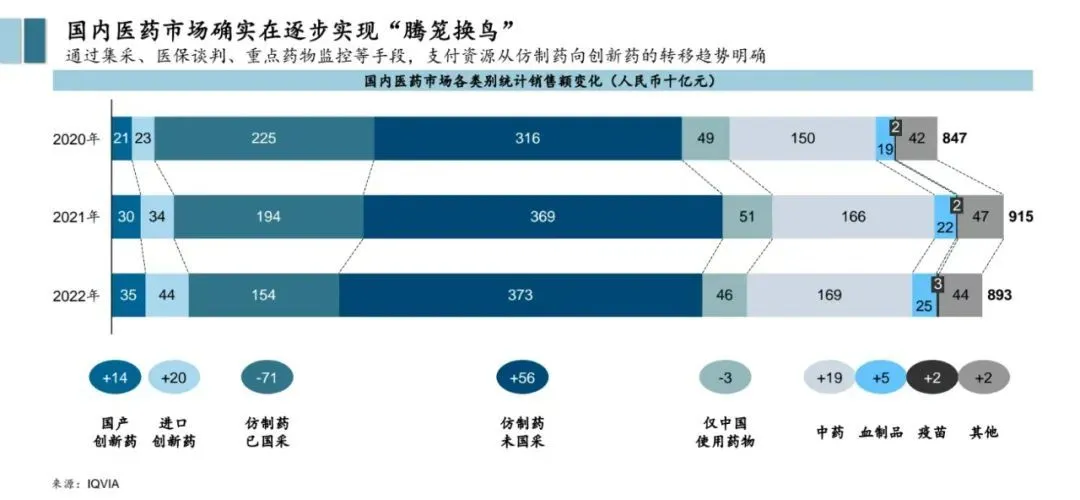
因此,带量采购并不代表仿制药全面取代进口药。但在坚持带量采购的大方向之下,一些细节性问题值得重视: 原研药为何在院内难觅? 过一致性评价的仿制药与原研药疗效是否相当? 医生和百姓用药的多样性、尤其是使用原研药的选择,如何被满足? -01- 消失的原研药:丢标等于退网? 
本次处在事件中心的辉瑞阿奇霉素“希舒美”属于集采未中选药品。2023年11月,在国家集中带量采购中,希舒美报价5.58/袋,比中选末位的0.98元/袋高出约4.7倍,最终落选。 据国家医保局数据,前九批集采国产仿制药中选1583个,进口原研药中选70个,仿制药占比95%以上。在集采中,原研药报价较高,难以中选是常见的情况。 虽然集采落选,但理论上只要药品还是“挂网”状态,医院依然可以根据自身需要对药品进行下单采购。2015年国务院发布的〔2015〕7号文件《关于完善公立医院药品集中采购工作的指导意见》规定,医院使用的所有药品(不含中药饮片)均应通过省级药品集采平台采购,即采购“挂网”的药品。 彼时的“挂网”,更多是为了防止区域招采和使用上的上下勾兑,面向的是全体药品。而2018年之后,在全国范围内慢慢开始形成的全国范围内的带量采购,则因为价格和供给原因,在数量上大部以仿制药为主。 国家医保部门并未有过对原研药强制退网的要求。但近些年来,各省集中采购平台逐渐开始对这些药品进行价格监测、管控、发出要求调整的通知,直接或间接导致各类原研药“消失”。 大部分省份的规定都有一些相似之处:比如,要求这些未中选药品联动全国最低价格或主动降价;以及同质量层次的非中选药品,需要结合上海未中选最高价梯度降价后的价格进行调整。 前者针对的是一些未过评的仿制药,因为在药品疗效上不及过评仿制药,因此需要贴近“全国最低价”进行调整,属于一分价钱一分货;而后者的“同质量层级”,指的其实是过评仿制药以及原研药,它们的药品疗效和安全性得到认可,主要监管点在于控价。而控价的参考标准正是“上海红线价格”。 “红线价”从2018年开始在上海实行。 对于挂网价设置绿线参考、黄线提醒和红线拦截的三级标准。价格一旦超过红线价,议价结果将无法校验通过,相当于“挂网”失败。而红线价的制定,并没有清晰的计算公式,一般是综合药品国内价格和国际价格之后得出的。 在今年之前,在全国各地的推广度一般;但随着从去年到今年,药价治理进入全国统筹阶段,省际间药价的联动、统一成为工作重点。在这种环境下,未中选药品的价格空间也在逐渐收紧。 以河北省为例。2020年,河北省药品挂网的价格规定还比较宽松:未取得本次挂网拟中选资格的品种,即同通用名同剂型同质量层次的化学药品,申请挂网企业2家及以上的,最大差价一般不得超过1.8倍。 直到今年3月14日,河北省发布《关于开展第九批国家带量采购同通用名未中选药品挂网工作的通知》,其中提到:国家集采未中选药品,申报价格不得高于该品种上海红线价格及全国其他省份最低挂网价。该新政策直接导致110个药品不再符合挂网条件。 和河北省同一时段采用控价新标准的还有辽宁省。今年4月9日,辽宁省规定属于上海地区未中选最高价品种,需降价至不高于上海市红线价方可继续挂网采购。 但截至目前,不同地区的挂网政策依然保持一定独立性,部分地区依然为原研药保留价格壁垒。比如:江苏省的政策和河北省大致相同,对挂网药品实施价格预警管理,将同品种药品平均价、中位价两者低值的1.8倍作为价格预警基线。但关键的差异在于:原研药暂时具有豁免权,不参与这套预警系统,同样被排除在外的还有短缺药品、急抢救药品、参比制剂和过评仿制药。 -02- 未撤网为何医院也不采购? 
但即使原研药不撤网,医院有相关购买渠道,采购动力也会越来越小。“从处方习惯来说,仿制药代替原研药是趋势,特别是效果比较好的国产药,原因来自于科室控费需求。”一名三甲医院的医生如此说到。 随着DRG(按疾病诊断相关分组付费)改革的深化,控费任务也从医院传达至科室再延续到每个医生的头上。由于如今每家医院的医保金份额相对固定,超出部分大比率需要医院自行承担,因此大部分医院都将控费任务直接和评优、绩效、奖惩机制直接绑定,也将控费理念内化进医师培训中。 除此以外,医院有医保考核指标,而且是越高等级的医院考核越严格。对于集采中标品种,医院的带量采购是按照不低于上年度药品实际使用量的70%-80%采购,完成不了会影响下一年的医保基金拨付。 再加上大部分患者在药品疗效差不多的情况下,更青睐于便宜的同种药品,因此医生及医院在采购和处方上越来越倾向于采用集采中选药品。 总而言之,没有政策限制医院不能用进口原研药。但在集采、挂网、医保考核等环节形成的链条下,大部分原研药“出局”了。 “ 像阿奇霉素这样,在耐药性上具有争议的仿制药,所占比例并不是很大。”上述医生说道,“大部分过评仿制药都能满足绝大部分患者的90%的需要“。当然,市场上一定存在特殊患者和特殊需求,依然要给他们留有一定的选择空间。” -03- 仿制药的“一致性”带来的误读 
节省医保基金和保证临床疗效也并非不能兼顾,仿制药不代表不是好药。 在全世界,一旦原研药专利到期,平价的仿制药上市占领市场是普遍规律。从药物经济学的角度考虑,仿制药可以提高药物可及性,前提是要保证临床效果和原研药基本一致。 我国开展仿制药一致性评价的历史并不长。2016年2月,国务院发布《关于开展仿制药质量和疗效一致性评价》的规定,规定在规定期限内未完成一致性评价的药品不予注册。如今每年的国家集采前,都会有一批仿制药抢在申请截止前完成一致性评价。 但通过一致性评价,不代表疗效和原研药100%相同,原研药通常被认为是100分的标准,而过去未通过一致性评价的仿制药质量较低,大致得分在60分左右,而通过一致性评价的仿制药则通常能达到80-100分左右。一般而言,仿制药有80%的生物等效性(药物在体内的生物活性和利用度)即可视为与原研药疗效相同。 有人提出,生物等效性不等于临床等效性,参与一致性评价试验的人群年龄、健康程度都与真实世界的情况有差异。 为了说明集采仿制药的真实世界效果,医保局也下了工夫。2021年起,受国家医保局委托,首都医科大学宣武医院开展真实世界研究,评价了38个厂牌的中选仿制药,研究结果显示中选仿制药的临床疗效和安全性与原研药相当。 一位临床医生表示,“一致性评价方面,理论上确实是成分一样,很多药疗效上也差不多,用下来都是能看到疗效的。但是一致性评价确实也有欠缺,因为成分一致,并不能保证吸收代谢分布排泄等完全一样。” 有从业者建议,一致性评价应该有所补充。通过真实世界的使用,挑选通过一致性评价中标、临床使用中有反映疗效与原研药有差距的产品,让企业重新做生物利用度试验结果;对临床反映疗效有问题的,由核查中心进行现场检查,并向社会公开试验结果。 -04- 众口难调下的政策难度 
集采、挂网,以及医院的相应政策等种种因素,导致原研药在院内变少。但医生的患者的用药需求是多元化的。 当医院里开不到进口原研药,患者又有用药需求时怎么办?拿着医生的处方,到院外药房购药是一种办法。 但这种方式购药会出现两个问题:第一是比起医院直接用药流程较为繁琐,有耽误用药的可能性;第二是院外购药价格可能会更贵,药房并不像医院有药品零差价的规定,而且报销政策各有不同,有的不是医保定点药房无法报销,有的要有个人账户而不是统筹账户报销。 此外,进口原研药在美团、京东等网络购药平台上都能买到。 一些不在意药品费用的群众,会选择上述方式;但一些低收入或在意药品费用的群众,对于自付部分较为敏感,一般不选择去院外药房购买自付价格更高的药品。 一些省份曾经尝试推行医保支付价格,即进口药的标价可以自主定价,医保只支付固定的部分,其余的差价患者自付。但一些群众因为自付额度的提高,对此表示不满,甚至上访。 2018年以来,集采政策的实施,在优化医药资源分配和降低药品费用方面确实取得了显著进展,但也带来了供需矛盾和医保政策执行中的难题。 为了真正实现药品可及性与公平性的平衡,需要在考虑市场机制的同时,更加灵活地应对不同患者群体的需求。在未来,如何更好地结合医保支付方式、药品定价和政策透明度,提升医药系统的整体效率和患者的用药体验,仍将是政策制定者和医疗机构需要面对的重要挑战。 韦晓宁 李昀 | 撰文
|